循環器センター(循環器内科)
トピックス
- ■ 京都岡本記念病院では2024年4月から循環器内科と心臓血管外科がワン・チームで急性期を中心とした幅広い心血管疾患に対応する循環器センターを開設しました。
- ■ このページの下記に、ペースメーカーをはじめとした植え込み型心臓電気デバイスに対する経皮的リード抜去術についての詳しい説明を掲載しました。
- ■ 高齢者の大動脈弁狭窄症に、2022年の秋から経カテーテル大動脈弁留置術(TAVI)を開始しました。経カテーテル大動脈弁留置術(TAVI)特設ページでも詳しく案内しています。
当科の特色・概要
- 京都岡本記念病院は、それまで宇治市街にあった第二岡本総合病院が2016年に名称変更し現在の地に新築移転した病院です。循環器診療については、現在8名の循環器内科医と4名の心臓血管外科医が一体となる「循環器センター」として協力し、急性期を中心とした幅広い心血管疾患に対して治療を行っております。
 循環器内科医
循環器内科医
2019年よりCCU(coronary care unit)当直を設置し、24時間365日循環器内科医が病院に常駐することで、より緊急度の高い重症疾患に対しても迅速な対応ができる体制を整えています。医師だけでなくカテーテル検査のトレーニングを受けた専門の臨床工学技士も24時間常駐しているため、急性心筋梗塞などの緊急カテーテル治療が必要な患者さんや、経皮的人工心肺補助装置(extracorporeal membrane oxygenation: ECMO)を用いた院外心停止に対する高度な心肺蘇生処置(ECPR)が必要な患者さんに対しても、来院後速やかに治療を開始することができます。術後は8床ある特定集中治療室(intensive care unit: ICU)や12床あるハイケアユニット(high care unit: HCU)を経て心血管疾患専門病床(5西病棟)で治療を継続します。急性期を脱した患者さんについては、周辺のクリニックと連携して経過観察や治療を継続しております。
 ICU
ICU HCU
HCU 心血管疾患専門病床(5西病棟)
心血管疾患専門病床(5西病棟)
- 虚血性心疾患(急性心筋梗塞や狭心症)に対するカテーテル治療(Percutaneous coronary intervention: PCI)については、2023年度に計526件実施しました。これらの治療の約9割は比較的新しい血管内イメージングデバイスである光干渉断層法(Optical coherence tomography: OCT)を用いて行っております。また最近では、解剖学的にステント留置が望ましくない病変や出血リスクが高い患者さんに対しては、ステントを使用せず、丁寧な前処置を行った後に薬剤溶出性バルーンを使用することで、良好な成績が得られております。
 OCT
OCT
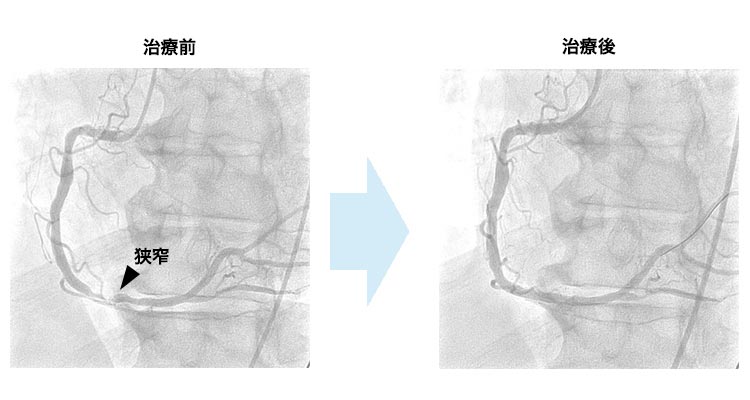
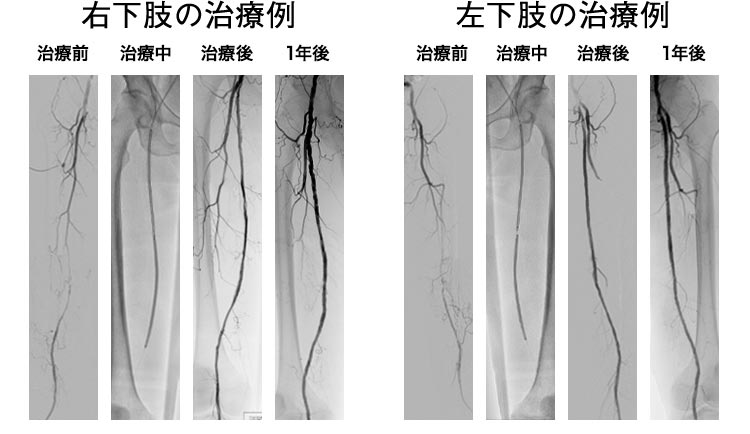
下肢閉塞性動脈硬化症に対するカテーテル治療(EVT)は、2023年度に計176件行いました。大腿膝窩領域については血管内超音波カテーテルを用いてintraplaque wiringを目指し、ステントをなるべく使用せず薬剤溶出性バルーンのみで治療を完遂する方針をとり良好な成績が得られています。虚血性潰瘍を伴う重症虚血肢症例に対しては創傷治療チームと連携して治療を行っています。
不整脈疾患部門については、2018年度より不整脈治療を専門に行う医師が在籍することで当院でも不整脈疾患(心房細動、発作性上室性頻拍、心室性不整脈など)に対するカテーテル治療(カテーテルアブレーション)が実施可能となり、2023年には計101件実施しました。
慢性心不全や心臓弁膜症については、超音波診断やCT・MRIなどの画像検査を組み合わせることで病態や原因、誘引を明らかにし治療介入を提案します。心臓手術が必要な患者さんについては当院の心臓血管外科と連携し治療を行っております。また、慢性心不全で入退院を繰り返す患者さんについては、医師や看護師、理学療法士、管理栄養士、薬剤師、臨床検査技師、臨床心理士、医療ソーシャルワーカーなどとともに多職種でチームカンファレンスを実施し患者さんを包括的にケアしています。
- また、当院では心臓リハビリテーションを積極的に行っています。心臓リハビリは運動機能の改善だけでなく心機能を改善させ、死亡率や入院リスクを軽減できる循環器診療において重要な治療法です。現在当院には、心臓リハビリテーション専任理学療法士が計8名在籍しており、心臓リハビリテーション指導士や心不全療養指導士を取得し、虚血性心疾患や心臓手術後、心不全、下肢閉塞性動脈硬化症に対して積極的に心臓リハビリテーションを行っております。2023年度は外来2,983名、入院8,590名に対して心臓リハビリテーションを実施しました。
 心臓リハビリテーション
心臓リハビリテーション
当院では幅広い心血管疾患に対して検査や治療が可能ですが、当院では実施していない経皮的心房中隔欠損閉鎖術や経皮的僧帽弁形成術(MitraClip)については、治療適応があれば京都府立医科大学附属病院に紹介しています。2021年1月より心血管X線撮影装置を組み合わせた手術室(ハイブリッド手術室)が完成し、2021年4月よりリード抜去術を新たに開始しました。2022年度からは経カテーテル大動脈弁置換術(TAVI)も開始しました。
私達は、周辺地域の患者さんに対してグローバルスタンダードあるいはそれ以上の治療を常に提供できるよう研鑽(けんさん)を続けております。さらに、患者さん一人ひとりと向き合って、治療を提供するように心がけております。
対象となるおもな疾患
- ■ 狭心症
- ■ 急性心筋梗塞
- ■ 院外心停止
- ■ 下肢閉塞性動脈硬化症
- ■ 大動脈弁狭窄症
- ■ 大動脈弁閉鎖不全症
- ■ 僧帽弁閉鎖不全症
- ■ 慢性心不全
- ■ 肥大型心筋症(閉塞性)
- ■ 肺塞栓症
- ■ 深部静脈血栓症
- ■ 頻脈性不整脈(心房細動, 心房粗動, 発作性上室性頻拍, 心室期外収縮, 心室頻拍)
- ■ 心房粗動
- ■ 心房頻拍
- ■ 発作性上室性頻拍
- ■ 心室性期外収縮
- ■ 心室頻拍
- ■ WPW症候群
- ■ 洞不全症候群
- ■ 完全房室ブロック
- ■ 急性大動脈解離
- ■ 胸部大動脈瘤、腹部大動脈瘤
診療内容
- 狭心症
-
心臓は収縮と拡張を繰り返すことで全身に血液を送り出すポンプの役目を担っており、心臓の筋肉に栄養を送る血管を冠動脈と呼びます。冠動脈が動脈硬化などのために細くなったり詰まったりすると、心筋へ十分な酸素や栄養が行き渡らなくなります。この状態を虚血と呼び、心筋梗塞や狭心症、突然死の原因になることが知られています。
- 症状
-
冠動脈が細くなると、典型例では“左胸が締め付けられるように痛く”なりますが、その症状は多彩で、背中やお腹、喉や肩、奥歯が痛くなる患者さんもある一方で、病状が進行しているにも関わらず症状が全くない患者さんもおられます。狭心症の場合、症状は数分程度でおさまりますが、15分以上持続する場合は心筋梗塞が疑われます。また、数日あるいは数週間以内に突然上記の症状を認める場合は、心筋梗塞の前兆(不安定狭心症)かもしれませんので、直ちに病院を受診してください。
- 検査
-
問診と診察を行った後、心電図や胸部エックス線、心臓超音波検査を行います。その後、必要に応じて、運動負荷心電図やホルター心電図、冠動脈CT、心筋シンチグラフィー、冠動脈造影などを行い、診断を確定します。
- 心臓カテーテル検査
-
手首に局所麻酔を行った後、1〜2mmの太さの細いチューブを挿入し、冠動脈に直接造影剤を注入することで冠動脈の狭窄や閉塞を診断します。カテーテルの挿入部については、患者さんの状態に応じて肘や鼠径部から検査を行うこともあります。冠動脈狭窄の治療適応を判断するため、冠動脈内に非常に柔らかい針金(ガイドワイヤー)を挿入し狭窄部の前後の圧力差を測定することもあります。
- 治療
-
狭心症の治療には①薬物療法と②カテーテル治療(PCI)、③外科手術(CABG)の3つがあります。患者さんの状態に応じてどの治療が必要かを選択します。
■①薬物療法
抗血小板薬(血をサラサラにする薬)やβ遮断薬(心臓の働きを抑える薬)、硝酸剤(血管拡張剤)、スタチン(コレステロールを下げる薬)などを用います。■②カテーテル治療(PCI)
狭心症(治療の1例)
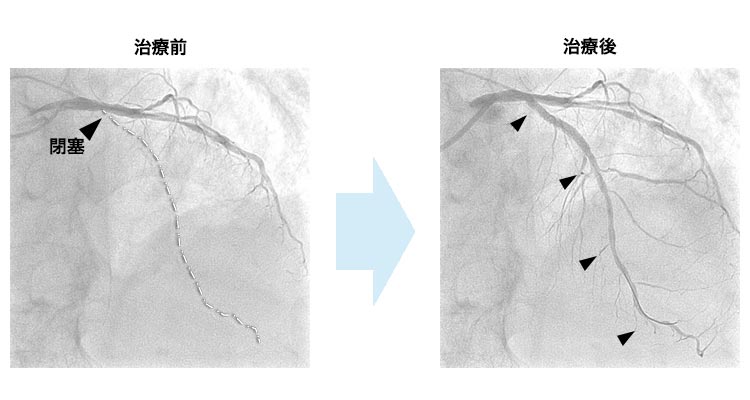
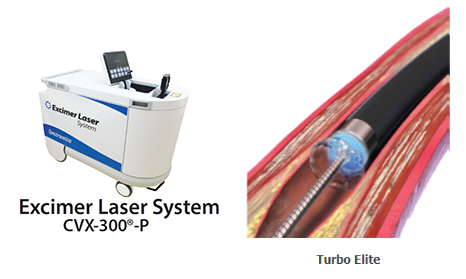
細くなったり閉塞したりした冠動脈をバルーンで拡張した後、薬剤溶出性ステントを留置して終了します。最近ではバルーンで良好な拡張が得られた場合のみ薬剤溶出性バルーンを用いて血管内腔面に再狭窄を予防する薬を塗布して終了することもあります。バルーンだけでは病変部の拡張が困難な場合には、ロータブレーター™という高速回転するドリルやダイアモンドバック360™を使って骨のように固くなった病変部を削りとることもあります。血栓が多い場合や従来の治療では難渋することが予想される場合は、エキシマレーザーを用いて狭窄部分を蒸散させることもあります。その他、冠動脈に溜まったプラークを“カンナ”のように切除する方向性冠動脈粥腫切除術(DCA)を用いることもあります。カテーテル治療後は1ヶ月〜12ヶ月程度、抗血小板薬を二剤服用する必要があります(治療の内容によって服用期間が異なります)。-
-
バルーン拡張術
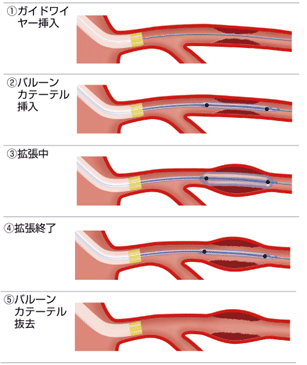
-
ステント治療
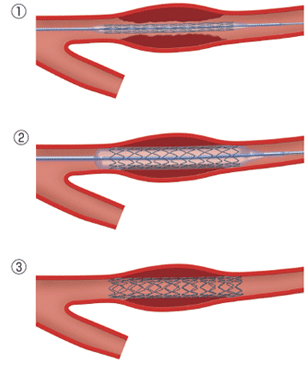
-
バルーン拡張術
- ロータブレーター™
 出典:インフォームドコンセントのための心臓・血管病アトラス
出典:インフォームドコンセントのための心臓・血管病アトラス
ダイアモンドバック360™
エキシマレーザー(Excimer Laser: ELCA)
-
■③外科手術(冠動脈バイパス手術:CABG)
冠動脈狭窄が多枝に及ぶ場合やカテーテル治療では長期経過が心配な患者さんについては心臓手術を勧めます。冠動脈バイパス手術は、狭くなった血管の末梢に体の他の部分から採ってきた血管をつなぎ迂回路を作る手術です。 -
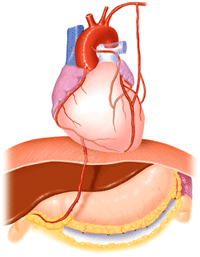 冠動脈バイパス手術
冠動脈バイパス手術
出典:インフォームドコンセントのための心臓・血管病アトラス
-
- 急性心筋梗塞
-
心臓は収縮と拡張を繰り返すことで全身に血液を送り出すポンプの役目を担っており、この心筋に栄養を送る血管を冠動脈と呼びます。冠動脈内に突然血栓が形成し閉塞することで心筋へ酸素や栄養が行き渡らなくなり、結果、心筋が壊死(えし)に陥ります。一度壊死してしまった心筋は再生しません。心筋梗塞は発症すると(院外死亡を含めて)30%の患者が死亡すると考えられている非常に致死率の高い病気ですが、直ちに治療を開始することができれば死亡率や後遺障害を十分に低下させることができます。
- 症状
-
冠動脈が突然に閉塞すると、典型例では“左胸が締め付けられるように痛く”なりますが、症状は多彩で、背中やお腹、喉や肩、奥歯が痛くなったり、息苦しくなったり、冷や汗が出たり、ふらつきや意識が遠のいたりすることもあります。これらの症状が15分以上持続する場合は心筋梗塞が疑われますので直ちに病院を受診してください。
- 検査
-
心電図や心臓超音波検査などを行い、心筋梗塞が強く疑われる場合は、緊急で心臓カテーテル検査を行います。
- 心臓カテーテル検査
-
手首や股に局所麻酔をした後、1〜2mmの太さの細いチューブ(カテーテル)を挿入し、冠動脈に直接造影剤を注入することで冠動脈の狭窄や閉塞を診断します。
- 治療
-
急性心筋梗塞で最も重要な治療は、冠動脈の閉塞を一刻も早く解除し血流を再開させることで、心筋の壊死を停止させることです。このため、心臓カテーテル検査で冠動脈の閉塞が確認できれば、引き続きカテーテル治療(PCI)を行います。冠動脈の閉塞部を風船(バルーン)で押し広げた後、ステントと呼ばれる網状の筒を広げて、詰まった血管を開通させます。治療中、急激な血圧の低下や呼吸状態の悪化がみられた場合は、心臓の働きを助ける装置(補助循環装置)や人工呼吸器を装着します。重症度によっても異なりますが、術後は、集中治療室に入って治療を続け、体の調子を整えながらリハビリを行います。通常数日から2週間程度の入院が必要です。
-
-
バルーン拡張術

-
ステント治療

-
バルーン拡張術
-
- 心原性院外心停止
-
心原性院外心停止とは、医療機関の外で心疾患が原因となり心機能が停止することです。日本では年間約6万人に発生すると報告されています。原因として最も多いものが急性心筋梗塞です。心停止に至ると全身の循環が停止するため放置すれば死に至り、対応が遅れた場合、仮に循環が再開しても脳に重大な障害を残します(低酸素脳症)。
- 症状
-
最も重要な治療は、発生を目撃した場合には、直ぐに救急車を呼び、胸骨圧迫(心臓マッサージ)や自動体外式除細動器(AED)を用いた心肺蘇生を開始することです。良質な胸骨圧迫(心臓マッサージ)が行えれば、救命率が向上し後遺障害の発生を抑制することができます。発生現場から救急隊員、そして我々医師に至る途切れることのない救命の連鎖が重要です。病院到着後も、胸骨圧迫や人工呼吸、除細動、強心剤(アドレナリン)の投薬など標準的な救命処置を継続しますが、通常の蘇生処置でも反応しないが
-
回復の望みのある患者さんに対しては、経皮的人工心肺補助装置(extracorporeal membrane oxygenation: ECMO)を用いた高度な心肺蘇生処置(ECPR)を行うことがあります。
当院では、初回心電図波形が心室細動ないしは無脈性心室頻拍の院外心停止患者さんのうち、75歳以下で標準的な心肺蘇生に反応せず、発症から45分以内に救急室に搬入された患者さんに対してはECPRを行い一人でも多くの患者さんを救命できるよう取り組んでおります。
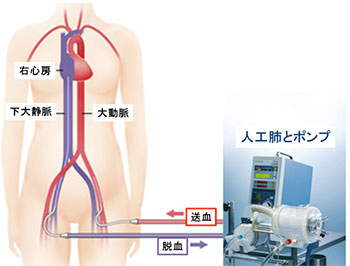 ECMO
ECMO
-
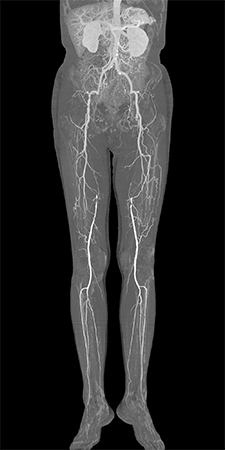
- 下肢閉塞性動脈硬化症
-
- 症状
-
- 足の動脈が、動脈硬化により狭くなったり(狭窄)詰まったりする(閉塞)病気です。足の血流が悪くなることで、足に栄養や酸素を十分に送れないためさまざまな症状を引き起こします。初期症状は、足先の冷えやしびれですが、病状が進行すると、一定距離を歩くとふくらはぎが締め付けられるように痛くなり、休まないと連続して歩けなくなります。病状が更に進行すると、連続して歩行できる距離が徐々に短くなります。更に病気が進行すると指先が紫〜黒色に変色し(チアノーゼと壊疽)、治りにくい傷(潰瘍)ができます。ここまで病状が進行してしまうと細菌感染をきっかけに足の切断が必要となる場合があります。
- 検査
-
診察では、足の動脈の拍動を触知できるか調べます。簡易検査として手足の血圧を同時測定する検査(ABI)を行います。正常では1.0以上ですが、0.9未満であれば下肢閉塞性動脈硬化症が疑われます。その後、必要があれば、下肢動脈の超音波検査や造影剤を使ったCT検査を行います。
- 治療
-
下肢閉塞性動脈硬化症の患者さんの3割に虚血性心疾患(心筋梗塞、狭心症)を合併し、2割に脳血管疾患(脳梗塞など)を合併していることが知られています。従って、症状のある下肢閉塞性動脈硬化症の患者さんは、これら命に関わる重大な病気を発症する危険性が高いため、より積極的な予防が必要になります。それには、薬物療法(血圧管理、コレステロール値の管理、血糖値の管理、血をサラサラにする薬)や生活習慣の改善(禁煙や食生活の是正)、運動療法を行います。また、足の動脈の詰まりがひどく、歩行時や安静時に足に痛みを感じる場合や、足先が変色し傷が治らない場合は、詰まった血管を広げ足の血流を改善させる局所治療(カテーテル治療やバイパス手術)が必要です。
- カテーテル治療(EVT)
-
股を局所麻酔した後、2mm程度の細いチューブ(カテーテル)を挿入し、狭くなった血管や、詰まった血管を風船(バルーン)で押し広げます。その後、ステントと呼ばれる網状の筒を広げて、詰まった血管を開通させます。状況によってはステントを留置せず、薬を塗った風船(薬剤溶出性バルーン)で広げ、血管内腔面に狭窄予防の薬を塗って終了する場合もあります。
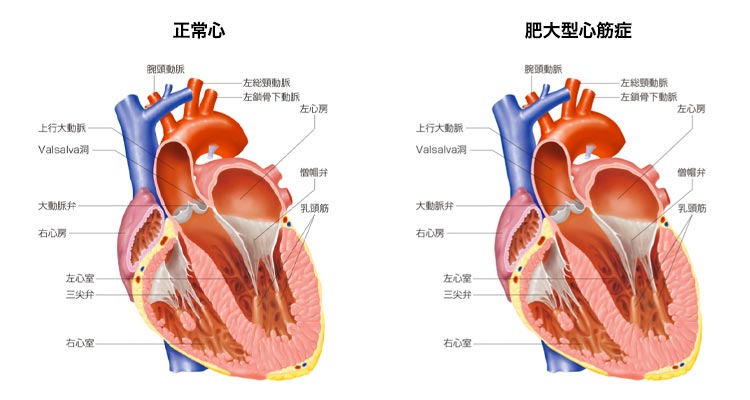
- 肥大型心筋症(閉塞性)
-
肥大型心筋症とは、心臓の筋肉が病的に分厚くなる(心肥大)病気です。
 出典:インフォームドコンセントのための心臓・血管病アトラス
出典:インフォームドコンセントのための心臓・血管病アトラス- 症状
-
肥大型心筋症の自覚症状には、胸痛や動悸(ドキドキする)、息切れ、失神(意識が遠のく)などがあります。
- 検査
-
診断には、心臓の超音波検査が有用で、心筋が異常に分厚いことが診断の手かがりになります。その後、特殊な血液検査や心臓MRI、心筋シンチグラフィなどの検査により、他に心肥大の原因になる病気がないことを確認し、最終診断に至ります。肥大型心筋症の中でも、心臓からきれいな血液が全身に送り出される出口(左室流出路)が狭くなる患者さんを“閉塞性”肥大型心筋症と呼びます。閉塞性肥大型心筋症は、突然死の危険性が高く自覚症状を伴う場合や、家族が突然死した患者さんについては治療が必要です。
- 治療
-
治療には、①薬物療法と②心室中隔減量術(カテーテル治療と外科手術)③植え込み型除細動器(ICD)の3つがあります。
■①薬物療法
薬物療法としては、β遮断薬という心臓の収縮力を抑える薬を使用しますが、効果は限定的です。■②心室中隔減量術
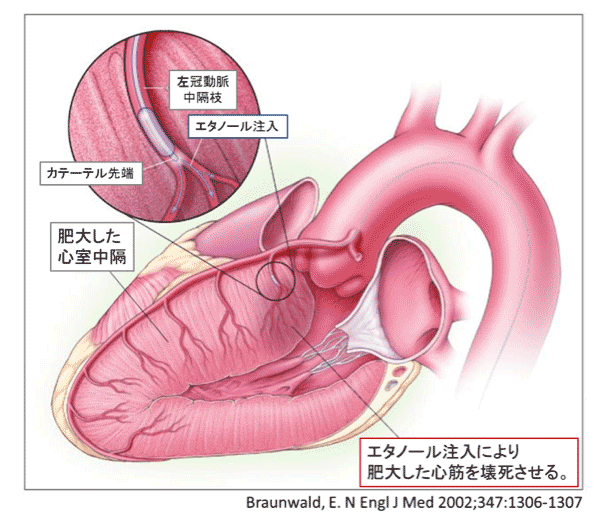
PTSMA
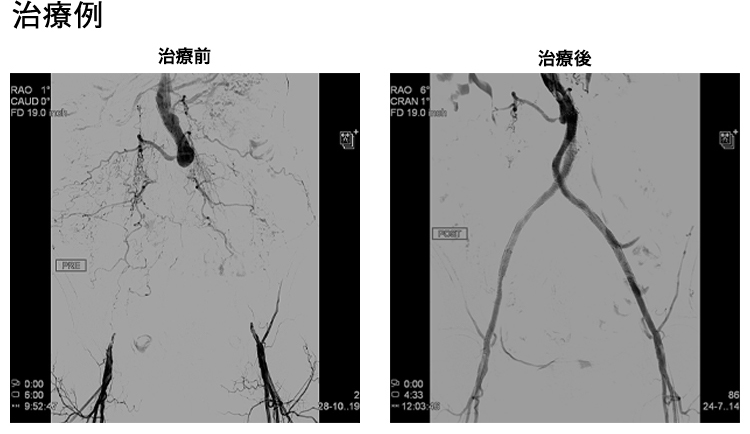
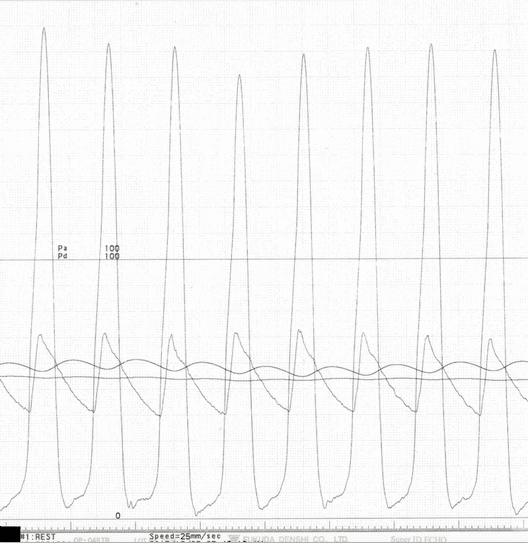
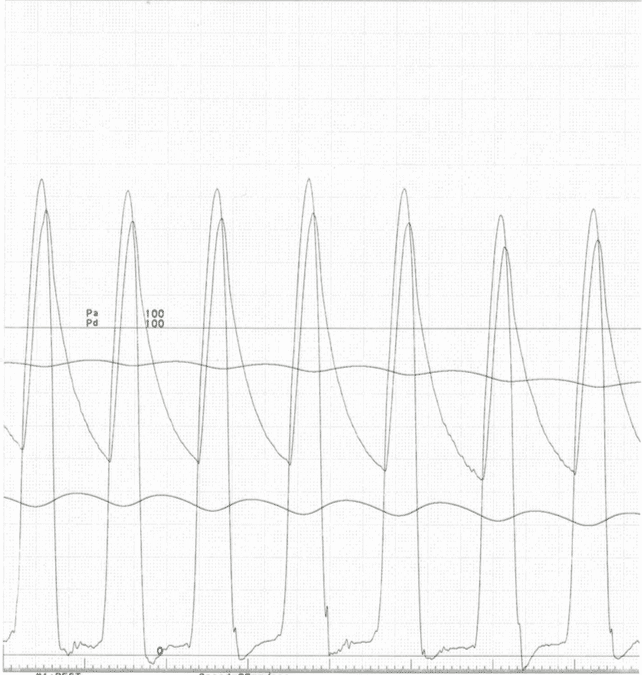
息切れや意識が遠のくといった自覚症状が強い患者さんに対して行うことで症状の改善と生存期間の延長が得られる治療です。心室中隔減量術には、カテーテル治療(経皮的中隔心筋焼灼術:PTSMA)と外科手術がありますが、日本ではまずカテーテル治療(PTSMA)を行うのが一般的です。PTSMAは手首の動脈から2 mm弱の細いチューブ(カテーテル)を心臓の血管まで挿入して、肥大した筋肉を栄養する1〜2mm程度の細い血管に選択的に純アルコールを注入する治療です。局所麻酔下に1時間〜1時間半程度で行います。殆どの患者さんで自覚症状の改善が得られ、効果についても外科手術と同等であるとされていますが、合併症として5〜10%程度ペースメーカーの植え込み術が必要となる場合があります。-
- 治療前の例
-
-

-
- 治療後の例
-
■③植込み型除細動器(ICD)
命に関わる不整脈が記録されている場合や、最近原因不明の意識消失や、3cm以上の著しい心肥大などがあれば、心臓突然死の危険性が特に高いため、植込み型除細動器(ICD)が必要です。また、5年間の心臓突然死の確率(HCM Risk-SCD Calculator)が6%以上あれば、植込み型除細動器が必要と考えられています。 -
- 頻脈性不整脈(心房細動, 心房粗動, 発作性上室性頻拍, 心室期外収縮, 心室頻拍)
-
- 治療
-
- Ⅰ.薬物治療
-
心房細動であれば、速くなった脈を抑えるための薬や、脳梗塞などの塞栓症の原因となる血栓形成を予防するための抗凝固薬、発作予防の薬などを使用します。他の不整脈に対しても適切な内服薬を選択し、使用しております。また、病状によっては薬以外の治療や予防方法等に関しても説明させていただいております。
- Ⅱ.カテーテルアブレーション
-
1990年代に日本で本治療が導入され、現在では多くの頻脈性不整脈に対し適応とされております。特に有病率の多い心房細動に対しては現在でもさまざまな方法を用いて治療が行われております。
<当院の心房細動に対するカテーテルアブレーション>
■①心房細動の特徴
心房細動は1週間以内に発作が停止する発作性心房細動、1週間以上持続する持続性心房細動、1年以上持続する長期持続性(慢性)心房細動に分類されます。徐々に慢性化していく不整脈ですが、最初の発作性心房細動では、発作の引き金となる異常信号の多くが、左心房にある肺静脈(肺で酸素を十分に溶かした血液を左心房に戻す血管、基本的には左右に上下1本ずつの合計4本)付近から起こることが過去の研究から判明しております。この異常信号を心房内に伝達しないように治療を行うのが心房細動に対するカテーテルアブレーションで最も重要な肺静脈隔離術という方法であり、当院では肺静脈と左心房の接合部付近を高周波による焼灼を行い、左右それぞれで上下の肺静脈を一括で隔離する方法を用いています。-
■②麻酔・呼吸管理
当院では患者さんの苦痛をなるべく軽減するために、静脈麻酔で眠っていただいている間に治療を行います。静脈麻酔で眠ってもらっている間は呼吸を助けるために、i-gelという気道を確保する器具と人工呼吸器を使用して呼吸を管理します(図1)。 -
 図1 i-gel
図1 i-gel
■③カテーテル・3次元マッピングシステム
麻酔導入後に右頸部、鼠径部から複数本の電極カテーテル(直径2-3mm大の電気コードのような器具)を体内に入れ、心臓内に留置します(図2)。3次元マッピングシステムにより、カテーテルの位置・焼灼した部位・心房や肺静脈の電気情報をカラーマッピングすることで正確を期した診断・治療を行っており、当院ではBiosense Webster社製のCARTOシステムやAbbott社製のEnSiteシステムを用いて治療を行っております(図3)。
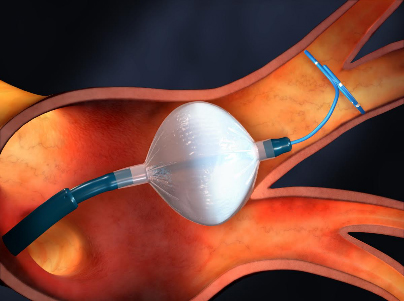
当院では治療方法として従来の高周波アブレーションと冷凍アブレーション(クライオアブレーション)の2種類を採用しております。クライオアブレーションは左心房内でバルーンを広げ、肺静脈に圧着させて1本ずつ冷凍治療を行うことで、肺静脈からの異常な電気信号を左心房内に伝達しないようにする方法となります(図4)。高周波アブレーションとクライオアブレーションによる治療成績はほぼ同等であり、患者さんの状態、肺静脈や心臓の構造・大きさによって治療方法を選択しております。-
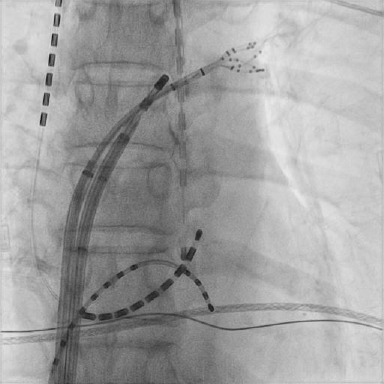 図2 透視でのカテーテル位置
図2 透視でのカテーテル位置
-
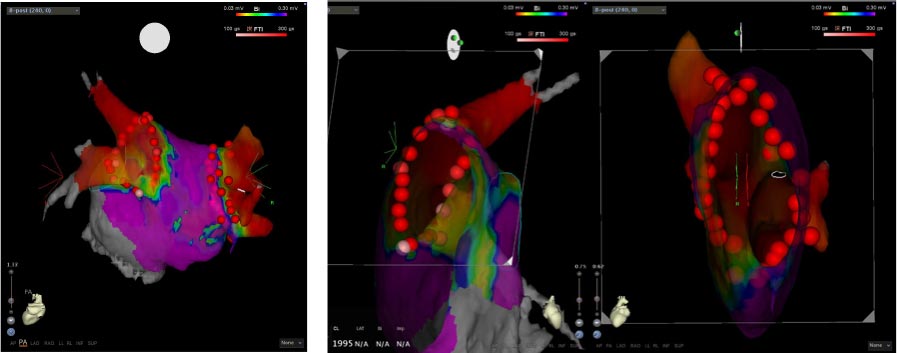 図3 CARTOシステムを用いた心房細動治療の例
図3 CARTOシステムを用いた心房細動治療の例
-
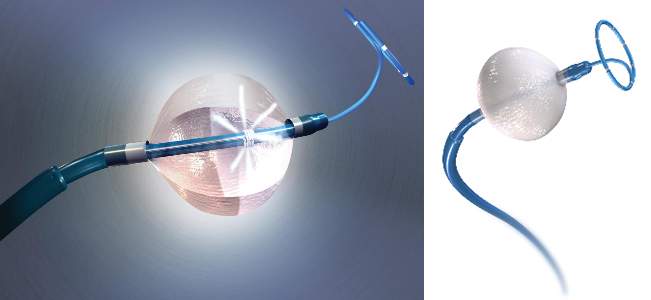 図4 クライオバルーン, 提供:日本メドトロニック株式会社
図4 クライオバルーン, 提供:日本メドトロニック株式会社
-
■④治療時間・入院期間
心房細動に対するカテーテルアブレーションの場合、麻酔導入から退室まで概ね2-3時間程度となりますが、患者さんの病状次第で多少の前後はあります。また、入院期間は基本的には2泊3日から3泊4日としておりますが、患者さんの状態に合わせて調整しております。■⑤合併症
比較的軽度な合併症を含めるとおおよそ1-2%の確率と言われており、出血・心タンポナーデ・血管損傷・塞栓症(脳梗塞や肺塞栓)が代表的に挙げられます。重篤な合併症である左房食道瘻は数千人に1人程度の確率と言われております。術前には必ず治療のメリットと合併症などのデメリット、合併症の予防策に関しては担当医より説明させていただいております。■⑥治療成績
心房細動はその特性上、前述の治療を行っても再発する場合があります。一般的に発作性心房細動が最も根治率が高く、初回の治療で70-80%程度、複数回で80-90%程度と言われております。持続性心房細動以上になれば、持続期間が長くなればなるほど根治率は低下し、50-70%程度の根治率となります。なお、患者さんの病状次第では前述の確率に当てはまらない可能性も十分にあります。最近ではカテーテルアブレーションを行った場合と薬物治療のみを行った場合を比較し、再発した方も含めてカテーテルアブレーションを受けた患者さんの死亡率が低かったとの報告もあり、今まで以上に有用性が証明されてきております。<心房細動以外の頻脈性不整脈に対するカテーテルアブレーション>
■①発作性上室性頻拍、心室期外収縮、心室頻拍などの頻脈性不整脈の特徴
これらの不整脈は異常な電気信号が局所から頻回に出現することや、心臓の中で異常な電気の流れを起こしてしまうことにより、通常よりも脈が速くなることがあります。薬剤により発作を抑え込むことができる場合もありますが、抑え込めない場合や、不整脈の種類によってはカテーテルアブレーションの方が有効であるものもあります。■②麻酔・呼吸管理
これらの不整脈に対する電気生理学的検査(対象の不整脈がどのようなものかをカテーテルで判断する検査)やカテーテルアブレーションは局所麻酔で行うことがほとんどです。病状、患者さんの不安度等に合わせて静脈麻酔で眠っていただくこともあります。■③カテーテル・3次元マッピングシステム
心房細動と同同じように電極カテーテルを心臓内に留置し、どのような異常電気回路が形成されているかを確認します。その後、必要に応じてカテーテルアブレーションを行います。不整脈の種類によって、高周波アブレーションとクライオアブレーションを使い分けております。また、3次元マッピングシステムもほぼ全ての症例で使用しております。■④治療時間・入院期間
発作性上室性頻拍、心室期外収縮は通常1-2時間程度の検査・治療時間であり、入院期間も2泊3日から3泊4日です。心室頻拍は2-3時間程度の検査・治療時間ですが、心臓の機能が悪化している患者さんに起こりやすいことから、入院期間は3泊4日、状態次第でそれ以上となります。■⑤合併症
出血・心タンポナーデ・血管損傷・塞栓症(脳梗塞や肺塞栓など)が代表的ですが、各不整脈によってその他の合併症が起こる可能性もあります。重篤な合併症は1%未満です。■⑥治療成績
電気生理学的検査で十分に診断できた場合、発作性上室性頻拍や心室期外収縮に関しては90~95%程度の治療成績が見込めます。心室頻拍に関しては心臓の状態次第で治療成功率等が変化しますので、患者さんの状態に合わせてお話させていただいております。
- 経皮的リード抜去術
-
ペースメーカーをはじめとした植え込み型心臓電気デバイスによる不整脈治療は一般的ですが、これに関連した合併症も散見されます。特に、植え込み後のデバイス感染(植え込み部の発赤や疼痛、膿の排出、血液中から細菌が培養される場合など)は代表的な合併症であり、治療のためにはデバイスシステムを全て抜去することが推奨されています。以前は単純牽引によって植え込まれたリードを抜去することが行われておりましたが、植え込みから年数が経過したリードは心臓や血管と癒着しており、単純牽引では安全に抜去できないことも多くありました。単純牽引で抜去できない場合、以前は開胸心臓手術を行っていましたが、現在では癒着部分を剥離するためのさまざまなデバイスがあり、植え込み部から経静脈的にリードの癒着を剥離しながら抜去を行う経皮的リード抜去術が行えるようになりました。開胸手術よりも侵襲が少なく抜去できる方法です。
- リード抜去の適応
-
リード抜去の適応に関しては、日本循環器学会・日本不整脈心電学会合同ガイドラインに沿って判断しております。主な対象として、植え込み部のポケット感染を含むデバイス感染、リードによる留置静脈のトラブルや痛み、MRI対応リードへの交換、非機能リードの除去等です。患者さんの状態によっては経皮的リード抜去のみでの治療が困難である場合もあり、小さな傷での開胸手術を組み合わせた抜去を行うこともあります。これらは当院の循環器内科医師、心臓血管医師をはじめとしたハートチームで十分協議し、方針を決定します。
- 手術方法
-
当院ではハイブリッド手術室という、透視機械を備えた手術室でリード抜去を行っており、全身麻酔により眠った状態で治療は行われます。経皮的リード抜去で用いる癒着剥離のデバイスとして、当院ではエキシマレーザーシース(図1)、回転式ダイレーターシース(図2)を使用しております。
エキシマレーザーシースは、先端からエキシマレーザーを照射することにより、リードと血管の癒着を剥離します。回転式ダイレーターシースは、先端がドリルのように回転する仕組みになっており、これによってリードと血管の癒着を剥離します。
癒着が非常に強い場合、これらのデバイスを用いること以外に、足の付け根の血管からカテーテルを用いてリードの牽引を追加する場合もあります。抜去時に血管や心臓の損傷が起こる可能性もあり、その場合に備え、すぐに開胸手術での対応ができるように心臓血管外科医師と循環器内科医師が協力、連携して治療を行います。抜去後は患者さんの状態に合わせ、ペースメーカーの再植え込みを必要なら行います。 図1 エキシマレーザーシース, 提供:株式会社フィリップス・ジャパン
図1 エキシマレーザーシース, 提供:株式会社フィリップス・ジャパン
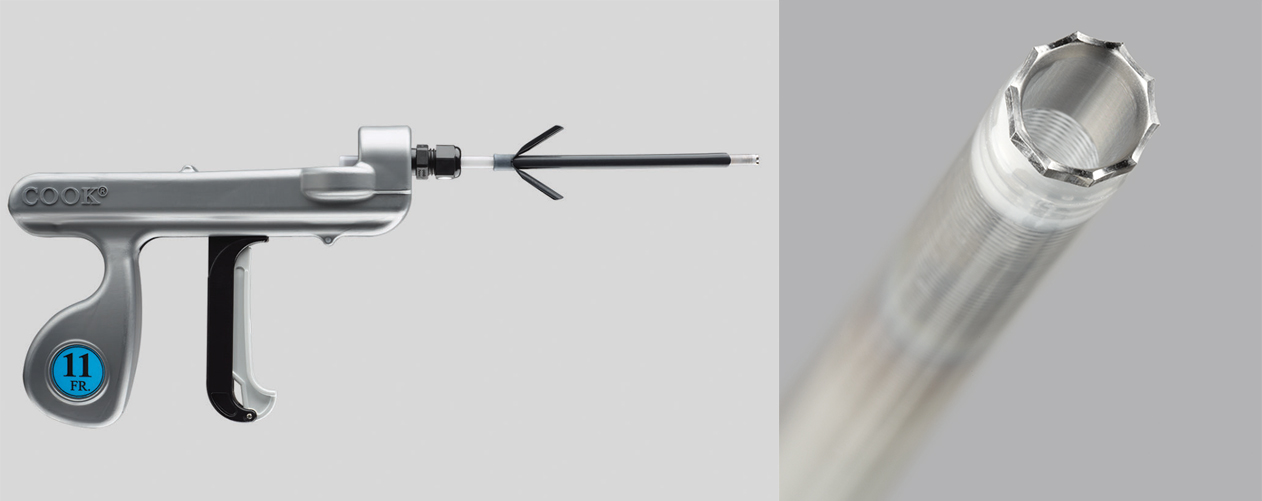 図2 回転式ダイレーターシース(Evolution), 提供:COOK MEDICAL
図2 回転式ダイレーターシース(Evolution), 提供:COOK MEDICAL
- 経カテーテル大動脈弁留置術(TAVI)
-
心臓弁膜症の代表的な疾患である大動脈弁狭窄症(Aortic Stenosis:AS)は、心臓の弁のひとつがうまく開かないために、心臓から全身に血液が送り出しにくくなってしまう病気です。進行すると心不全などを起こし、さらには突然死を招くこともあります。無症状で進行するので、早期発見と適切なタイミングでの治療が重要です。重症な場合は手術となりますが、胸を開いて心臓を止め、人工心肺を使用する手術は、ほかの病気もある患者さんや、高齢者には無理だと判断されることがあります。
TAVI(経カテーテル大動脈弁留置術)は、機能が低下した大動脈弁を医療用の管(カテーテル)を用いて人工弁と置き換える治療法で、胸を開かず、心臓を止めずに行える治療なので、これまで手術に耐えられないと判断された高齢者にも可能性を開く、比較的新しい治療方法です。人工心肺を使用せず、傷口も小さいので、体への負担が少なく入院期間も短いのが特長です。TAVIアプローチ法(TF)
- 治療方針の決定
-
治療方針は、年齢、解剖学的要素、個々の外科弁・TAVI弁の耐久性データ、フレイル等さまざまな要素を加味し、すべての患者に対しSAVR、TAVI両方の治療について十分な説明を行った上で患者の希望も尊重し、最終的に決定します。ただし、予後改善効果が小さくADLの改善も限定的な超高齢者、寝たきりや認知症の患者さんに対しては、慎重な判断が求められます。日本循環器学会の弁膜症治療のガイドラインでは治療法選択における年齢のおおまかな目安として、80歳以上はTAVI、75歳未満はSAVRと記載されています。
- 治療方法
-
当院は「カテーテル大動脈弁移植術協議会」の認定をうけ、外科手術とカテーテル治療がシームレスに行えるハイブリッド手術室で、循環器内科医、心臓血管外科医、麻酔科、放射線科など多科が連携して治療を行っています。
詳しくは、こちらの経カテーテル大動脈弁留置術(TAVI)のページもご覧ください。
設備
- ■ カテーテル検査室 4室(フィリップス社製biplane1台, sigleplane2台*, シーメンス社製biplane1台)*1台はハイブリッド手術室に設置
- ■ 経皮的人工心肺補助装置(ECMO)5台
- ■ 補助循環用ポンプカテーテル(IMPELLA)2台
- ■ 大動脈内バルーンパンピング(IABP)3台
- ■ 光干渉断層法(OCT)1台
- ■ 光干渉断層法(OFDI)1台
- ■ 血管内超音波(IVUS)3台
- ■ 冠血流予備量比(FFR)測定装置 2台
- ■ 経食道心エコープローブ 3台(3D経食道心エコープローブ 2台を含む)
- ■ ロータブレーター 1台
- ■ ダイアモンドバック 1台
- ■ エキシマレーザー 1台
 カテーテル検査室
カテーテル検査室
 ハイブリッド手術室
ハイブリッド手術室
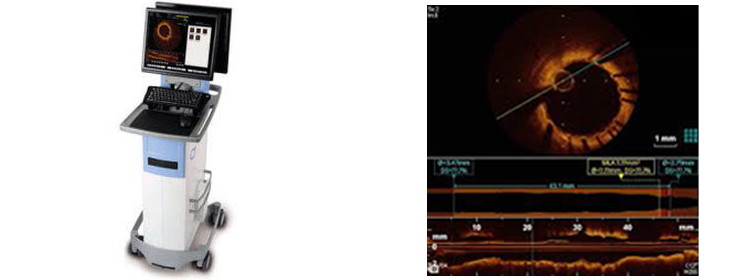 OCT
OCT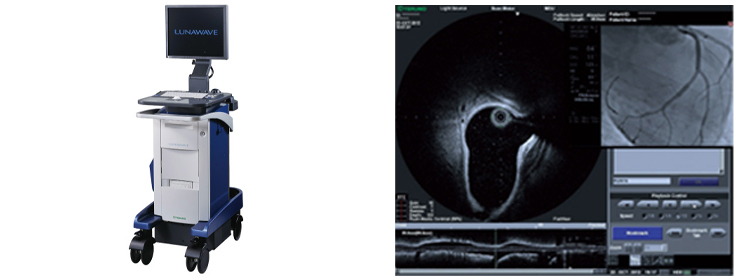 OFDI
OFDI
外来診察日
外来診察医師担当表をご覧ください担当医師(常勤)
-

- 五十殿 弘二 主任部長
- 資格など
-
- ・ 日本内科学会総合内科専門医/指導医
- ・ 日本循環器学会循環器専門医
- ・ 日本心血管インターベンション治療学会(CVIT)認定医/専門医
- ・ 浅大腿動脈ステントグラフト実施基準管理委員会認定浅大腿動脈ステントグラフト実施医
- ・ 京都府立医科大学卒
- 研究課題・専門分野
- 心血管、末梢血管インターベンション
- 医師からひとこと
- 循環器領域全般の診療に携わっております。地域の皆様一人ひとりに最適な医療を提供するとともに、何よりも信頼関係を大切にした診療を心がけてまいります。
-

- 髙松 一明 部長
- 資格など
-
- ・ 医学博士
- ・ 日本内科学会認定内科医
- ・ 日本循環器学会循環器専門医
- ・ 日本心血管インターベンション治療学会(CVIT)認定医
- ・ 日本経カテーテル心臓弁治療学会経カテーテル的大動脈弁埋め込み術(TAVI)実施医/指導医(SAPIEN、CoreValve)
- ・ リードレスペースメーカ植込み実施医(Micra、AVEIR)
- ・ 経皮的僧帽弁接合不全修復システム(MitraClip) 実施医
- ・ 経皮的左心耳閉鎖術(Watchman) 実施医
- ・ WCD処方資格医
- ・ 日本不整脈心電学会植込み型除細動器(ICD)/ペーシングによる心不全治療(CRT)研修修了
- ・ 京都府立医科大学卒
- 研究課題・専門分野
- 心臓弁膜症、心血管インターベンション、心不全
- 医師からひとこと
- 心臓弁膜症のカテーテル治療を専門にしています。地域の皆様が最先端の治療を安心して受けていただけるよう粉骨砕身頑張ってまいります。よろしくお願いします。
-

- 福井 健人 副部長
- 資格など
-
- ・ 日本内科学会認定内科医
- ・ 日本循環器学会循環器専門医
- ・ 日本心血管インターベンション治療学会(CVIT)認定医 / 専門医 / 施設代表医
- ・ 日本経カテーテル心臓弁治療学会経カテーテル的大動脈弁埋め込み術(TAVI)実施医(SAPIEN、CoreValve)
- ・ 日本心臓血管麻酔学会日本周術期経食道心エコー認定医(JB-POT)
- ・ 浅大腿動脈ステントグラフト実施基準管理委員会認定浅大腿動脈ステントグラフト実施医
- ・ 日本救急医学会ICLSインストラクター
- ・ 日本心エコー図学会SHD心エコー図認定医
- ・ リードレスペースメーカ植込み実施医(Micra、AVEIR)
- ・ S-ICD植込み実施医
- ・ WCD処方資格医
- ・ 日本不整脈心電学会植込み型除細動器(ICD)/ペーシングによる心不全治療(CRT)研修修了
- ・ 大阪医科大学卒
- 医師からひとこと
- 緊急の患者さんをはじめ、少しでも地域の皆様が日々安心して生活できるよう、誠心誠意、診療に取り組みます。
-

- 戸田 秀 専攻医
- 資格など
-
- ・ 滋賀医科大学卒
- 医師からひとこと
- まだまだ未熟者ではありますが地域医療に貢献できるよう精一杯努力したいと思います。
-

- 五月女 彩 専攻医
- 資格など
-
- ・ 高知大学卒
- 医師からひとこと
- 皆さまに少しでも良くなっていただけるよう誠心誠意で頑張ります。
-

- 山本 博嗣 専攻医
- 資格など
-
- ・ 京都府立医科大卒
- 医師からひとこと
- 患者さん一人一人に応じたオーダーメイドな治療を心がけていきます。
-

- 任 聿輝 専攻医
- 資格など
-
- ・ 大阪医科薬科大学卒
- 医師からひとこと
- 地域の皆さまに喜んでいただけるような医療を心がけます。
-

- 水谷 友直 専攻医
- 資格など
-
- ・ 京都府立医科大学卒
- 医師からひとこと
- まだまだ未熟なところもあるかと思いますが、地域の医療に貢献できるよう尽力していきますのでよろしくお願いいたします。
診療実績
| 2022年度 | 2023年度 | 2024年度 | |
|---|---|---|---|
| 冠動脈に対するカテーテル治療 (PCI) |
551件 | 526件 | 510件 |
| 下肢動脈に対するカテーテル治療 (EVT) |
208件 | 176件 | 194件 |
| カテーテルアブレーション (ABL) |
97件 | 101件 | 138件 |
| デバイス植え込み (TV-PM,L-PM,ICD,CRTP,CRTD) |
102件 | 88件 | 97件 |
| 経カテーテル大動脈弁置換術 (TAVI) |
13件 | 34件 | 40件 |
学術業績
-
■
Impella-Supported Optical Coherence Tomography-Guided Aggressive Rotational Atherectomy for Heavily Calcified Lesions in Left Main Trunk Bifurcation in a Patient with Severe Left Ventricular Systolic Dysfunction.
Koide M,Fukui K,Sugimoto H,Takeda y,Sogabe K,Kato Y,Kitajima H,Akabame S.
Case Rep Cardiol.2023 Aug 14;2023:6894610.doi:10.1155/2023/6894610. -
■
Complete anterior papillary muscle rupture complicated extremely early after the onset of acute myocardial infarction.
Sogabe K,Koide M,Yamamoto T,Akabame S,Koshi K.
J Echocardiogr.2023 Jul 13.doi:10.1007/s12574-023-00617-9. -
■
Optical coherence tomography analysis of late lumen enlargement after paclitaxel-coated balloon angioplasty for de-novo coronary artery disease.
Sogabe K, Koide M, Fukui K, Kato Y, Kitajima H, Akabame S, Zen K, Nakamura T, Matoba S.
Catheter Cardiovasc Interv. 2020 Dec 28. doi: 10.1002/ccd.29435 -
■
Extraordinary Delayed-Onset Negative Pressure Pulmonary Hemorrhage Resulting in Cardiac Arrest after General Anesthesia for Vocal Cord Polypectomy.
Koide M, Kitada T, Kogure M, Fukui K, Sogabe K, Kato Y, Kitajima H, Akabame S.
Case Rep Crit Care. 2020 Nov 17;2020:8830935. doi: 10.1155/2020/8830935. eCollection 2020. -
■
Author's reply to Dr. Sujoy Khan's comments on our case report.
Koide M, Fukui K, Nishimura M, Enoki Y, Koshi K, Kitajima H, Akabame S.
J Echocardiogr. 2020 Jul 25. doi: 10.1007/s12574-020-00483-9. -
■
Endovascular treatment for iatrogenic rupture of an iliac artery with severe tortuosity
Koide M, Fukui K, Sogabe K, Kitada T, Kogure M, Kato Y, Kitajima H, Akabame S
Radiol Case Rep. 2020 Jun 25;15(8):1348-1353. doi: 10.1016/j.radcr.2020.06.011. eCollection 2020 -
■
Incomplete opening of an ALN-type inferior vena cava filter due to entanglement of the filter legs resulting in filter migration and inferior vena cava perforation.
Shimoo S, Koide M.
Radiol Case Rep. 2020 Jun 15;15(8):1231-1234. doi: 10.1016/j.radcr.2020.05.019. eCollection 2020 Aug. -
■
Systolic anterior motion of the posterior mitral leaflet in obstructive hypertrophic cardiomyopathy with Noonan syndrome.
Koide M, Kyodo A, Fukui K, Irie D, Matsuo A, Akabame S.
J Echocardiogr. 2020 May 27. doi: 10.1007/s12574-020-00477-7. -
■
Rapid aortic and mitral valve thickening and regurgitation with complete atrioventricular block due to myeloperoxidase anti-neutrophil cytoplasmic antibody-associated vasculitis.
Koide M, Fukui K, Nishimura M, Enoki Y, Koshi K, Kitajima H, Akabame S.
J Echocardiogr. 2020 May 23. doi: 10.1007/s12574-020-00473-x.